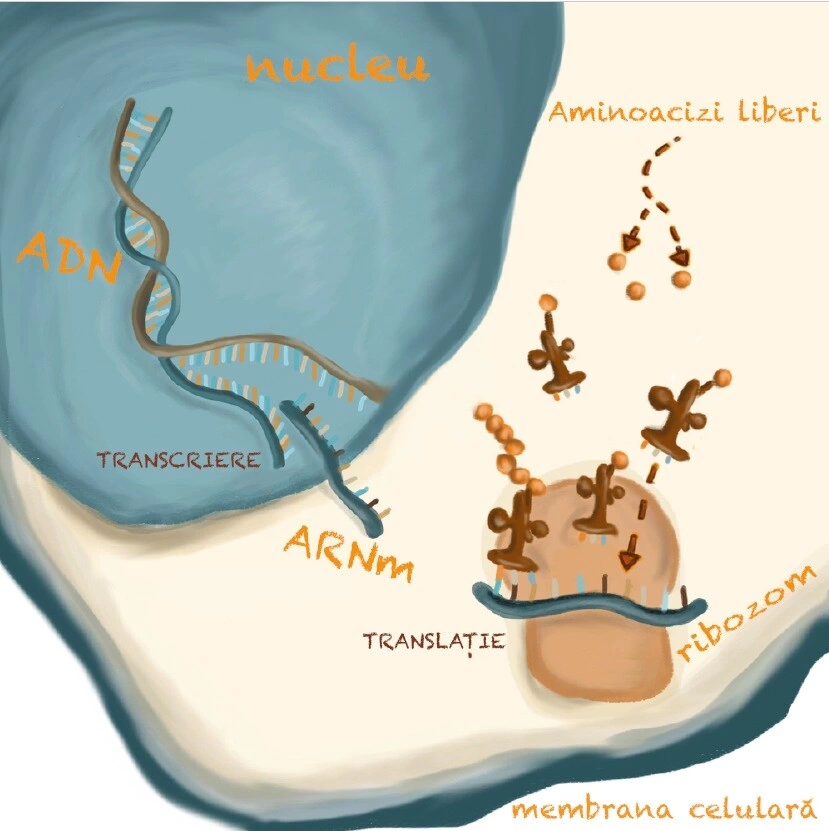
Așa cum spuneam mai sus, Dogma Centrală implică (deși nu afirmă direct) că ADN-ul este convertit către ARNm (și nu invers) și că sensul în care circulă ARNm este întotdeauna dinspre nucleu către citoplasmă (și nu invers). Cunoscând Dogma, Ministerul Sănătății, medicii, cercetătorii și, mai nou, influencerii se jură că este absolut implauzibil pentru ARNm, de exemplu cel din vaccinurile Pfizer sau Moderna, să influențeze codul genetic sursă, adică ADN-ul din nucleu. Nu ar avea cum pentru că: (1) nu se cunoaște un mecanism prin care ARNm ar putea ajunge înapoi în nucleu, ci rămâne în citoplasmă unde va fi degradat după etapa de traducere și (2) chiar dacă ar ajunge, nu ar putea interacționa cu ADN-ul, ar fi necesar ca ARNm să fie cumva reconvertit către ADN.
Însă în biologie moleculară eu n-aș spune niciodată „niciodată”. În primul rând că aceste lucruri nu au fost studiate în mod specific pentru vaccinurile ARNm. Pur și simplu n-a fost timp. Ca urmare, nu pot decât să îmi amintesc un aforism important în cercetare: „absența dovezilor nu este echivalentă dovezii absenței”. În al doilea rând, rar este vreun mecanism molecular cu adevărat axiomatic și lipsit de asteriscuri, excepții sau variații contextuale. Despre aceste variații contextuale nu vorbește aproape nimeni, de teamă să nu asculte anti-vacciniștii, ceea ce nu este bine.
În natură, și chiar în celule umane, există mecanisme moleculare care permit reconversie ARN-ADN și apoi integrare genomică. Cel mai cunoscut exemplu sunt anumite virusuri (retrovirusuri, cum este și HIV), care vin la pachet cu o enzimă denumită revers-transcriptază (RT). Imediat după ce virusul a infectat o celulă, RT face conversia ARN-ului viral la ADN, apoi ADN-ul nou sintetizat este transportat în nucleu, unde o altă enzimă a virusului (denumită integrază) inseră bucata de ADN viral în genom. Capacitatea retrovirusurilor de a face această conversie le oferă avantajul biologic extraordinar de a rămâne latente până când condițiile devin prielnice pentru infecția acută, moment în care se activează pentru a produce proteine virale, pe calea obișnuită propusă de Dogma Centrală.
În mod normal însă, noi nu avem nici RT și nici integraze care să facă astfel de scamatorii, iar vaccinul cu siguranță nu vine la pachet cu RT sau integraze introduse de Pfizer (sau de Bill Gates, sau de reptilieni). Ca ele să existe, ar trebui să existe și o infecție activă cu unul dintre retrovirusurile cunoscute, de exemplu HIV. Totuși, nici măcar în acest caz existența acestor enzime nu ar fi suficientă. Consensul științific este că, deși RT virale au prostul obicei să sară de pe un ARN pe altul (ceea ce se numește intermolecular template switching), acest proces are loc doar între molecule ARN virale, care sunt delimitate fizic de restul celulei. Ca o paranteză, aceste salturi ale RT între ARN-uri virale duc la erori genetice aleatoare și recombinări, care în timp contribuie la apariția mutațiilor favorabile. În cazul HIV, de exemplu, rezistența la medicamente. Deci recomandarea oficială este că pacienții cu HIV nu au niciun fel de contra-indicație pentru vaccinare, dimpotrivă.
Dar infecția cu un retrovirus nu este singurul mecanism biologic capabil de reconversie ARN-ADN.
E timpul pentru o nouă poveste. O să vă surprindă poate să aflați că genomul uman conține doar aproximativ 2% gene care codează proteine. Restul de 98% este așa-numitul ADN-necodant (în engleză întâlnit și ca junk DNA). Acest ADN necodant conține mai multe tipuri de elemente constitutive, precum introni, pseudogene, secvențe satelit și secvențe repetitive și în ciuda a ceea ce s-a crezut mult timp, nu este complet lipsit de funcție.
Relevantă pentru povestea noastră este însă doar o bucată din acest ADN-necodant, cam 33-37%, care conține secvențe repetitive, denumite retrotranspozoni. Fără să intrăm în prea multe detalii plictisitoare, retrotranspozonii sunt elemente cu capacitatea de a se „duplica” și a se reinsera într-o altă locație din genom, practic în orice moment din viața unei celule. Un fel de copy/paste la infinit, a cărui proporții ar face și unii doctoranzi din România să pălească. Dintre retrotranspozoni, cele două clase considerate capabile de auto-copiere sunt retrovirusurile endogene (HERV) și LINE1 (long interspersed nuclear element).
HERV sunt retrovirusuri inserate în genom în urmă cu milioane de ani, dintre care cea mai recentă adiție este HERV-K, singurul considerat încă transcripțional activ. De altfel, în ultimii ani a devenit evident faptul că HERV-K, sau componente ale lui, se activează în diferite boli, detecția lor fiind chiar corelată cu apariția unor cancere. HERV-K conțin, ca și retrovirusurile de origine, gena pol, care codifică RT și integrază. Deci activarea HERV poate avea ca efect prezența unor cantități infime de RT în citoplasma celulară. Din acest motiv, RT endogene asociate HERV-K au fost propuse ca mecanism posibil pentru formarea unor pseudogene, despre care spuneam că sunt o componentă a junk DNA (pseudogenele apar ca urmare a revers transcrierii aleatorii a unor ARNm și integrarea acestora în genom).
Contra-argumentul pentru acest mecanism este că RT endogenă aparținând HERV-K este foarte asemănătoare RT exogenă a retrovirusurilor sălbatice, ceea ce nu e surprinzător pentru că, evolutiv vorbind, au aceeași origine. Ca și enzima sălbatică, funcționează într-un compartiment fizic distinct din celulă, separat de alte eventuale ARNm-uri citoplasmatice. Mai mult, are nevoie de un „activator” foarte specific (un alt tip de ARN, denumit ARNt), ca să poată funcționa. Acest activator nu se găsește la îndemână în celule. Însă contrar a ceea ce poate citiți pe alte bloguri, problema nu este tranșată. Nu știm încă destul despre activitatea HERV-K și nici a RT pe care le codează, ca să putem exclude definitiv implicarea HERV în generarea de pseudogene. Putem spune că este foarte puțin probabil, dar nu imposibil.
Și pentru că a venit vorba de alte bloguri, dacă citiți atent articolul „No, Really, mRNA Vaccines Are Not Going To Affect Your DNA”, o să constatați un artificiu. În logică se numește „red herring”, în tribuna echipei Rapid se numește „ne-a trimis după semințe”. Textul începe bine, menționând, așa cum facem și noi, elementele retrotranspozabile din genom. Apoi începe să enumere de ce niciuna dintre ele nu poate fi implicată în conversia ARNm către ADN, ceea ce e super. Dar, spre marea noastră dezamăgire, articolul se oprește fix înainte să ne spună ceva despre retrotranspozonii LINE1, ceea ce e convenabil, LINE1 fiind de departe cel mai probabil mecanism pentru revers transcrieri aleatorii și generarea de pseudogene.
Vă spun și de ce. Spre diferență de HERV, RT endogenă aparținând LINE1 nu face mofturi la ce ARNm să proceseze și nu are nevoie de activatori specifici. În acest fel, retrotranspozonii LINE1 reprezintă probabil cel mai mare contributor la variația permanentă a genomului și deci la diferențele dintre populații, nu doar prin auto-copiere, ci și prin revers transcrierea unor ARN-uri la întâmplare. Și dacă în cazul HERV-K există dubii, in cazul LINE1 implicarea în boală este mult mai bine studiată. Din fericire, sunt evenimente rare, dar în funcție de locul din genom unde se produce inserția și tipul de celulă în care se întâmplă, retrotranspozițiile LINE1 pot fi implicate, printre altele, în cancer sau boli neurodegenerative.
Nu numai atât, dar LINE1 este probabil principalul responsabil pentru inserții genomice istorice ale unor non-retrovirusuri. Practic orice virus ARN poate fi astfel accidental integrat în genom. Recent, LINE1 a fost propus ca mecanism prin care și SARS-CoV-2 ar putea suferi integrare genomică la unii pacienți, ceea ce ar explica teste pozitive de RT-PCR la mult timp după remiterea infecției. Lucrarea este foarte controversată, dar acea dezbatere nu face obiectul acestui articol.
Și deci cum funcționează LINE1? Simplificat, auto-copierea LINE1 cuprinde următoarele etape: (1) se transcrie ADN corespunzător retrotranspozonului sub formă de ARNm, (2) se exportă ARNm în citoplasmă, (3) se traduce ARNm de către ribozomi, rezultând proteina ORF2p cu rol de RT și endonuclează, (4) ORF2p se leagă de ARNm-ul care i-a dat naștere și îl transportă înapoi în nucleu (da, se poate), (5) prin activitatea de endonuclează, ORF2p va tăia ADN la un anumit loc din genom, (6) prin activitatea de RT, ORF2p va reconverti ARNm către ADN, permițând astfel integrarea copiei într-un alt loc din genom decât cel inițial.
Este dovedit posibil ca toată această succesiune de evenimente moleculare să aibă loc cu atașarea ORF2p la un ARNm aleator, ducând la formarea unei pseudogene. Deci, în afara situației în care companiile Moderna și Pfizer au introdus modificări specifice ale secvenței ARNm pentru a împiedica activitatea RT endogene LINE1, nu vedem niciun motiv pentru care nu ar fi teoretic posibil ca vaccinul să sufere integrare genomică accidentală.
Și ce dacă? După ce am contrazis practic tot internetul, vă liniștim spunându-vă că, de fapt, probabil nu contează:
-
Elementele LINE1 nu sunt tot timpul active și chiar și atunci când sunt, nivelurile ORF2p din celulă sunt foarte reduse (chiar și în cancer), ceea ce face întâlnirea aleatorie dintre ARNm din vaccin și RT a ORF2p foarte dificilă.
-
Chiar dacă se întâlnesc, cel mai probabil se va genera doar o pseudogenă nefuncțională. Sunt șanse astronomic de mici ca inserția să interfereze cu activitatea unei gene funcționale și/sau să ducă la sinteză permanentă a proteinei spike de către acea celulă.
-
Chiar dacă se întâmplă ca celula să sufere o mutație patogenică sau devină etern producătoare de proteină spike, eternitatea va fi foarte scurtă, adică până se va întâlni cu o celulă imună care o va distruge.
-
Chiar presupunând că celula etern-producătoare de proteină spike ar evada cumva de sistemul imun, această caracteristică genetică nu s-ar putea transmite vertical, de la mamă/tată la făt, decât dacă celula modificată este o celulă germinală (care formează celulele sexuale).
-
Chiar dacă ar apărea un spermatozoid sau un ovul modificat, care sunt șansele să fie cel câștigător?
Dar faptul că este un eveniment puțin probabil sau benign, nu înseamnă că nu trebuie studiat în contextul vaccinului și, mai important, nu înseamnă că trebuie să ne prefacem cu toții că nu e posibil, de teamă să nu dăm apă la moară unor anti-vacciniști. Într-un fel, este aproape la fel de ciudat ca discuțiile despre acest mecanism să fie cenzurate sau tratate ca pseudoștiință sau incluse în aceeași categorie plauzibil cu Monstrul din Loch Ness, precum e ciudat să existe discuții despre vaccinuri cu cipuri 5G.
Deci, în concluzia acestei secțiuni, este corect să spunem că nu există niciun mecanism confirmat prin care ARNm din vaccin poate să determine modificări ale ADN-ului. La fel de corect este însă să spunem că mecanismele teoretic posibile de inserție genomică nu au fost de fapt încă explorate pentru aceste vaccinuri. Sau dacă au fost explorate, nu avem acces la acele date. Așa cum spuneam mai sus, în cercetare, absența dovezilor nu este echivalentă cu dovada absenței.